A disponibilidade de ventiladores pulmonares, comumente chamados de respiradores, é um dos maiores gargalos no tratamento de pacientes graves de Covid-19. Desde o início da pandemia, governos, hospitais e médicos fazem o levantamento de onde estão e quantos são os equipamentos existentes no país. Os aparelhos são essenciais para os pacientes com síndrome do desconforto respiratório agudo (SDRA), evolução severa da doença. Quase todos os pacientes admitidos em unidades de terapia intensiva (UTIs) com a forma grave de Covid-19 precisam usar um ventilador mecânico, já que enfrentam dificuldade para respirar sozinhos.
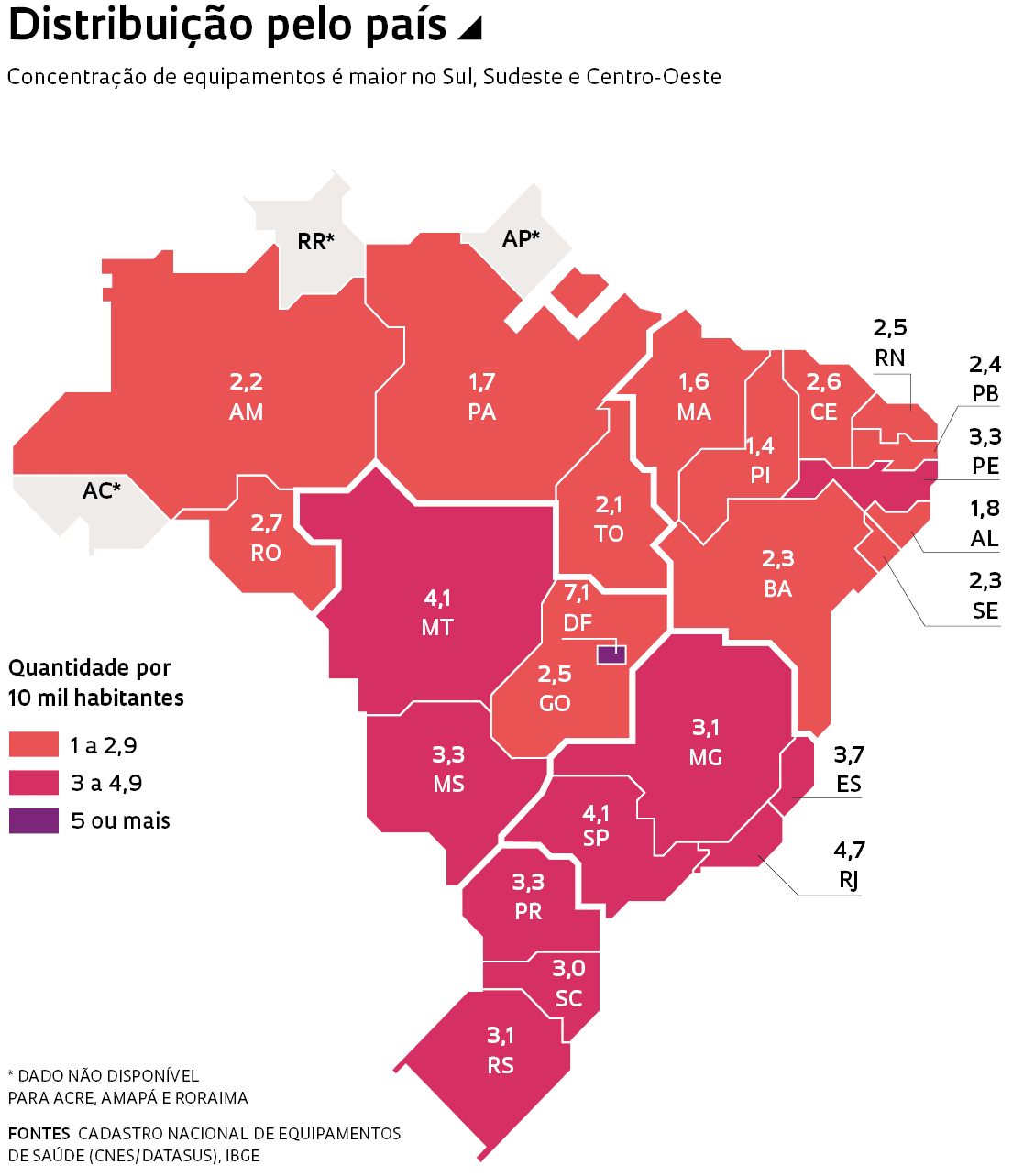
A expectativa dos especialistas é de que a quantidade existente não é suficiente para atender à demanda no Brasil. Por isso, o governo federal e administrações estaduais se mobilizaram para aumentar a disponibilidade desses aparelhos no país. Segundo dados do Cadastro Nacional de Estabelecimentos de Saúde (CNES), havia no país, em 24 de abril, 68.044 respiradores. Instituído pelo Ministério da Saúde, o CNES relaciona os equipamentos de estabelecimentos públicos e privados que prestam assistência à saúde no país. Do total de respiradores, 49.196 pertencem aos hospitais da rede do Sistema Único de Saúde (SUS); o restante atende ao setor privado. O número inclui respiradores infantis e equipamentos em manutenção.
Estimativas apontam que o país precisará de cerca de 20 mil ventiladores pulmonares adicionais. Para suprir essa demanda, o Ministério da Saúde firmou contrato com três fabricantes nacionais para aquisição de 14.100 respiradores. O maior acordo, envolvendo a compra de 6,5 mil ventiladores pulmonares, foi firmado com a empresa paulista Magnamed. Em seguida, o governo anunciou uma encomenda de 4,3 mil aparelhos da fabricante Intermed e outra de 3,3 mil da KTK, ambas de São Paulo.
Com sede em Cotia, na Região Metropolitana de São Paulo, a Magnamed, apoiada pelo programa Pesquisa Inovativa em Pequenas Empresas (Pipe), da FAPESP, firmou parceria com um grupo de empresas, entre elas Positivo Tecnologia, Suzano, Klabin, Flex e Embraer, para atender ao pedido do Ministério da Saúde, cujo valor remonta a R$ 322,5 milhões. Os primeiros respiradores já foram entregues e o lote completo deve ficar pronto até agosto. “A Magnamed se sente honrada em ajudar o país nesse momento, o que só foi possível graças a parceiros”, declarou o engenheiro eletrônico Wataru Ueda, CEO da Magnamed, em nota à imprensa.

Rede de apoios
Segundo a empresa, a Positivo ficou responsável por fornecer as placas de controle dos respiradores, enquanto a Suzano procura por fornecedores globais de insumos e provê capital de giro para aquisição dos componentes. Cabe à Klabin a gestão de compras e importação das peças para montagem dos ventiladores e fornecimento de embalagem para o transporte aos hospitais. A Embraer, detentora de know-how de usinagem complexa, orientou a Magnamed sobre como escalar a produção em tão pouco tempo. A montagem dos 6,5 mil ventiladores está sendo feita nas instalações da Flextronics, de Sorocaba (SP), fabricante de produtos eletrônicos sob demanda para empresas parceiras, algumas delas do setor da saúde.
A Magnamed tem capacidade para produzir 1.800 ventiladores pulmonares por ano, sendo 40% deles destinados a UTIs. A empresa exporta sua linha de produtos, formada por quatro modelos de respiradores e um analisador de ventiladores, para 60 países, de onde obtém 40% de sua receita. Segundo o relatório “2020 Global ICU Ventilator Market Outlook”, que traça um painel do mercado internacional de respiradores para UTIs, a companhia é uma das principais fabricantes mundiais do equipamento, ao lado de multinacionais como Philips e GE.
O Ministério da Saúde encomendou dois modelos de ventiladores pulmonares, FlexiMag Plus, destinado a UTIs, e OxyMag, para unidades de transporte de emergência. A FAPESP financiou o desenvolvimento do OxyMag e do FlexMag, uma versão anterior do modelo Plus, além de um módulo para mistura de gases medicinais. O primeiro auxílio foi concedido em 2005, ano em que a empresa nasceu.
“Os recursos da FAPESP foram fundamentais para o desenvolvimento da Magnamed”, declarou Ueda a Pesquisa FAPESP. “Podemos dizer que as parcerias da Finep [Financiadora de Estudos e Projetos], CNPq [Conselho Nacional de Desenvolvimento Científico e Tecnológico] e Cietec [Centro de Inovação, Empreendedorismo e Tecnologia] também foram essenciais. Tão importante quanto o apoio financeiro foi a troca de conhecimentos. Tudo isso permitiu que a empresa figurasse, em 2017, no ranking das pequenas e médias empresas que mais crescem no Brasil.” A lista é publicada pela revista Exame.
Com 15 anos de existência, a Magnamed foi criada por Wataru Ueda, graduado no Instituto Tecnológico de Aeronáutica (ITA) e dois colegas, o engenheiro mecânico Tatsuo Suzuki, também formado no ITA, e o engenheiro eletricista Toru Kinjo, diplomado na Escola Politécnica da Universidade de São Paulo (Poli-USP). A primeira sede da Magnamed foi a garagem da mãe de Ueda, onde permaneceu por seis meses. “Em 2006, o projeto foi selecionado para integrar o Cietec”, recordou Ueda, em entrevista concedida a Pesquisa FAPESP em 2017. “Lá, fizemos a pesquisa e o desenvolvimento do produto, colocando em prática a ideia de negócio. Foram dois anos de incubação.”

Léo Ramos Chaves
Linha de produção dos respiradores da empresa paulista MagnamedLéo Ramos ChavesFôlego financeiro
Em 2008, a empresa recebeu aporte do fundo de investimentos de capital semente Criatec, mantido pelo Banco Nacional de Desenvolvimento Econômico e Social (BNDES). No total, foram investidos R$ 5 milhões nos primeiros anos de existência da Magnamed. “Esse financiamento deu novo fôlego ao negócio. Já nos encontrávamos sem recursos para continuar o desenvolvimento dos produtos”, revelou Ueda. No fim de 2008, a primeira versão do OxyMag estava finalizada. O aparelho começou a ser comercializado em 2011 e o FlexiMag em 2013.
Dois anos depois, a Magnamed recebeu novo investimento do fundo Vox Capital, que permitiu o lançamento de mais dois ventiladores pulmonares. Em 2016, em pleno processo de expansão, a empresa foi a fornecedora dos equipamentos de ventilação de emergência dos Jogos Olímpicos realizados no Rio de Janeiro.
Além das três empresas contratadas pelo Ministério da Saúde, o país tem um quarto fabricante nacional de ventiladores pulmonares, a Leistung do Brasil, de Santa Catarina. No fim de março, a empresa firmou um acordo de transferência de tecnologia com a também catarinense WEG, especializada na fabricação de motores elétricos industriais, geradores de energia e equipamentos de automação, para elevar sua capacidade de produção.
– O arsenal antivírus
– Uma doença assustadora
– Vacina contra a dengue avança
– Na palma da mão
– Michel Nussenzweig: Caçador de anticorpos
– Vulnerabilidade histórica
– Pesquisa na quarentena
O contrato concede à WEG a licença para produzir o aparelho de ventilação pulmonar para UTIs Luft-3, da Leistung. A empresa está utilizando a estrutura de suas fábricas em Jaraguá do Sul (SC) para produzir os respiradores e espera fazer as primeiras entregas na segunda quinzena de maio. A linha de montagem terá capacidade estimada para fabricar 50 aparelhos por dia, de acordo com comunicado à imprensa divulgado pela empresa.
Segundo Paulo Henrique Fraccaro, superintendente da Associação Brasileira da Indústria de Artigos e Equipamentos Médicos, Odontológicos, Hospitalares e de Laboratórios (Abimo), as empresas brasileiras eram responsáveis, até o início da pandemia, por atender de 50% a 60% da demanda nacional por ventiladores pulmonares. O restante era importado de multinacionais e distribuidoras como GE, Philips, Drager, Maquet, Hamilton, Resmed, Mindray e Medtronic. Com a alta demanda global, o custo de fabricação dos equipamentos aumentou significativamente e as máquinas importadas ficaram escassas e praticamente inacessíveis.
“O preço do aparelho aumentou de US$ 8 mil para, aproximadamente, entre US$ 25 mil e US$ 30 mil”, afirma Fraccaro. “E, se algum hospital brasileiro quiser comprar um respirador, vai ter que procurar provavelmente no mercado internacional.” Em meio à grande demanda – e influenciado pela alta do dólar –, o preço dos componentes, alguns importados, também aumentou.
Esforço na academia
Além das fabricantes especializadas, pesquisadores de várias regiões do país também se mobilizam para desenvolver e produzir ventiladores o mais rápido possível a um baixo custo. O engenheiro eletricista Jurandir Nadal, coordenador do Laboratório de Engenharia Pulmonar e Cardiovascular, do Programa de Engenharia Biomédica do Instituto Alberto Luiz Coimbra de Pós-graduação e Pesquisa de Engenharia da Universidade Federal do Rio de Janeiro (Coppe-UFRJ), lançou em março um chamado no Facebook em busca de voluntários para o desenvolvimento de um ventilador mecânico de baixa complexidade e de custo menor que os atuais. O projeto contou com apoio da Petrobras, que colocou à disposição impressoras 3D de seu centro de pesquisa e forneceu consultoria técnica.
Na Poli-USP, pesquisadores liderados pelos engenheiros Raul Gonzalez Lima e Marcelo Zuffo também criaram um ventilador pulmonar mecânico de baixo custo. A equipe já solicitou à Agência Nacional de Vigilância Sanitária (Anvisa) autorização para produzi-lo. O esforço é para que a maioria das peças seja adquirida de fabricantes nacionais a fim de agilizar a produção e baixar o preço final da máquina. A estimativa inicial é de que fique em torno de R$ 1 mil a unidade. A intenção é de que o equipamento possa vir a ser fabricado por empresas interessadas.
A FAPESP lançou um edital, em parceria com a Finep, para apoiar propostas que contribuam para o combate da Covid-19 com inovações em várias frentes, entre elas a dos ventiladores pulmonares. A chamada do programa Pipe financiará projetos de pesquisa em startups e em micro e pequenas empresas do estado de São Paulo (informações em www.fapesp.br/14087).
No Rio Grande do Sul, uma equipe de um hospital na Região Metropolitana de Porto Alegre já testou uma técnica para atender de dois a quatro pacientes simultaneamente com um aparelho. “É preciso que os dois pacientes tenham padrão respiratório semelhante para que os parâmetros do respirador fiquem regulados como se fossem para um só”, informou o médico Emmanuel Rath Bonazina ao site G1-RS.
O compartilhamento de um respirador para dois pacientes já virou realidade em Nova York, epicentro da epidemia nos Estados Unidos, e na Itália, que sofreu escassez de máquinas. Especialistas, no entanto, preocupam-se com os desafios de adotar um mesmo aparelho para pessoas com capacidades pulmonares diferentes e necessidades específicas. Além da dificuldade de monitorar o impacto da ventilação em cada um dos pacientes, outro problema pode ser a contaminação cruzada de patógenos.
O engenheiro mecânico Marcelo Naoki Onodera, que trabalhou mais de 10 anos em pesquisa, desenvolvimento e fabricação de ventiladores pulmonares, disse que as máquinas atualmente disponíveis no mercado apresentam muitas funcionalidades e não são fáceis de reproduzir. “Hoje se trabalha com ventiladores microprocessados, com elevado nível de sofisticação”, declara o especialista, citando sensores, alarmes e válvulas presentes no equipamento, bem como as diversas funcionalidades. “Não é simples fabricar um ventilador pulmonar.”
Onodera alerta que componentes críticos ao aparelho, como a válvula pneumática que controla o fluxo de ar e sensores de pressão, de fluxo e de concentração de oxigênio, são geralmente importados. Grandes empresas, como a norte-americana Parker, fornecem a peça para fabricantes do mundo todo. “Conversei com um engenheiro da Parker e ele disse que não tem estoque dessa válvula nem nos Estados Unidos”, afirma o engenheiro mecânico. “Esse é um gargalo da produção.”
Pelo que observou o engenheiro, alguns dos dispositivos que estão sendo feitos a toque de caixa agora no Brasil remetem ao que havia há cerca de 60 anos. “É um modelo bem conhecido, o respirador 600, criado pelo anestesiologista brasileiro Kentaro Takaoka na década de 1950”, disse. “Trata-se de um dispositivo mecânico ligado à rede de oxigênio do hospital; não tem eletrônica, funciona com um sistema de molas e ímãs.” Em situações normais, tais equipamentos provavelmente não conseguiriam registro na Anvisa, em sua opinião. Na situação atual, no entanto, Onodera afirma que podem contribuir para salvar vidas.
O suporte ventilatório aos pacientes é classificado em dois grandes grupos: a ventilação invasiva e a não invasiva. Segundo a fisioterapeuta paulista Camila Cestaro de Almeida, nos casos de Covid-19 o que tem prevalecido é ventilação invasiva, na qual se introduz um tubo endotraqueal no paciente pela boca. A ventilação não invasiva é feita com uso de máscaras colocadas no rosto do paciente.
Almeida é coordenadora de treinamento da empresa paulista Timpel, fabricante de um tomógrafo por impedância elétrica (TIE) que ajuda a monitorar a ventilação mecânica. Ela liderou a equipe responsável pelo desenvolvimento do equipamento, um projeto que teve apoio do Pipe. A fisioterapeuta conta que a demanda pelo aparelho aumentou significativamente por causa da Covid-19.
Protocolo revisto
Apesar dos evidentes benefícios da ventilação artificial em doentes em estado grave, médicos de vários países estão revendo o protocolo de uso de respiradores. Segundo reportagem publicada pela agência de notícias Reuters, na medida em que se conhece melhor os efeitos do novo coronavírus no organismo, especialistas apontam que o uso invasivo de ventiladores em pacientes intubados pode provocar riscos caso sejam empregados por muito tempo ou em estágios iniciais da enfermidade. O emprego dos aparelhos por profissionais sem o treinamento adequado também coloca em perigo a vida dos doentes.
Em artigo publicado no fim de março no American Journal of Respiratory and Critical Care Medicine, um grupo de pesquisadores italianos, liderado pelo especialista em ventilação pulmonar Luciano Gattinoni, apontou que a Covid-19 não leva a problemas respiratórios “típicos”. Os pulmões dos pacientes com síndrome do desconforto respiratório agudo, segundo ele, funcionaram melhor do que o esperado, pois mostraram-se mais elásticos. Por isso, a ventilação mecânica deveria ser oferecida com uma pressão mais baixa do que a normalmente usada. De outra forma, segundo Gattinoni, seria “como usar uma Ferrari para ir à loja ao lado. Você pisa no acelerador e esmaga a janela”.
É possível ter uma ideia do que poderia ocorrer ao sistema de saúde, caso não houvesse aumento da disponibilidade de respiradores no país, cruzando os dados do CNES – que dão um panorama da situação – com os números da população brasileira e seguindo o padrão de evolução da doença. Com 46,1 milhões de habitantes, São Paulo pode vir a ter 4,6 milhões de pessoas infectadas, estimando que 10% da população se infecte.
Se isso ocorrer, 80% dessas pessoas não precisarão de internação, mas 20% – ou 923,7 mil indivíduos – deverão ser hospitalizadas. De acordo com estimativa da Associação de Medicina Intensiva Brasileira (Amib), 15% dos internados irão para a UTI, onde é praticamente certo que precisarão de ventiladores artificiais. Ou seja, seriam necessários 138,5 mil aparelhos para cuidar de todos os pacientes, caso ficassem doentes ao mesmo tempo. No registro do CNES, no estado de São Paulo há 18.848 ventiladores.
Nem todos ficarão doentes ao mesmo tempo. Mas o período de uso desses aparelhos na UTI para o tratamento da Covid-19 tem sido maior do que o usual, chegando a 21 dias. Por isso a urgência para se obter mais respiradores, por meio da fabricação local ou importação, no mais breve espaço de tempo.
Projetos
1. Ventilador pulmonar eletrônico de transporte de emergência (nº 09/52278-7); Modalidade Programa Pesquisa Inovativa em Pequenas Empresas (Pipe); Pesquisador responsável Wataru Ueda (Magnamed); Investimento R$ 135.576,27.
2. Ventilador pulmonar eletrônico neonatal com ventilação de alta frequência (nº 09/52357-4); Modalidade Programa Pesquisa Inovativa em Pequenas Empresas (Pipe); Pesquisador responsável Toru Miyagi Kinjo (Magnamed); Investimento R$ 71.643,27.
3. Aquisição de sinal com alta resolução e processamento paralelo para reconstrução de imagens em tomografia por impedância elétrica (nº 13/50775-9); Modalidade Programa Pesquisa Inovativa em Pequenas Empresas (Pipe); Convênio Finep Pipe/Pappe Subvenção; Pesquisador responsável Rafael Holzhacker (Timpel); Investimento R$ 245.475,00.