En 1977, al ingresar en la Facultad de Medicina de la Universidad Federal de Pará, Pedro Da Costa Vasconcelos anhelaba convertirse en cardiocirujano, pero desistió al presenciar en una cirugía y darse cuenta de que no lograría hacer nada parecido. En el cuarto año de la carrera inició una pasantía en virología en el Instituto Evandro Chagas (IEC), un organismo vinculado al Ministerio de Salud y uno de los centros de estudio más importantes en enfermedades tropicales de Brasil, y ya no se alejó nunca más de esa área. Comenzó sus investigaciones bajo la tutela de la viróloga Amélia Paes de Andrade Travassos da Rosa (1937-2017), quien dos décadas más tarde volvería a supervisarlo en el posdoctorado en el Departamento Médico de la Universidad de Texas (UTMB), en Estados Unidos. Ni bien se graduó como médico fue contratado por el IEC, en 1983, y colaboró en el diagnóstico de los primeros casos de dengue en Brasil, detectados en la localidad de Boa Vista, estado de Roraima, y se especializó en el estudio de los arbovirus, los virus transmitidos por insectos, tales como el de la fiebre amarilla y el del Zika. En la entrevista que se lee a continuación, que él concediera en el mes de agosto, sostiene que ambas enfermedades volverán a asolar al país.
En 2015, su grupo de investigación en el IEC aisló el virus del Zika del cerebro de un bebé con microcefalia, hijo de una mujer del estado de Ceará infectada durante su embarazo. Con base en ese trabajo, el Ministerio de Salud emitió un comunicado que establecía una asociación entre la infección por el virus Zika y la microcefalia. Al año siguiente, la epidemia se expandió por América y Da Costa Vasconcelos representó a Brasil en el comité de emergencia de la Organización Mundial de la Salud (OMS) que estudiaba el tema.
Nacido en la localidad de Monte Alegre, a 600 kilómetros de Belém (Pará), Da Costa Vasconcelos tiene hoy 61 años y está casado con Helena Baldez, con quien tiene tres hijos: Pedro, procurador autárquico del estado; Beatriz, fisioterapeuta; y Barbara, médica.
En un período de casi cuatro décadas, Vasconcelos participó en la identificación y descripción de más de 100 especies de virus. Desde 2014 es el director del IEC, y formó parte de un grupo de investigación que dilucidó la acción del virus de la fiebre amarilla en los monos, facilitando la comprensión de los fenómenos verificados en las personas afectadas por esa enfermedad para la que aún no hay tratamiento.
Especialidad
Virología
Estudios
Título de grado en medicina otorgado por la Universidad Federal de Pará (1982), especialización en medicina tropical en la Universidad de São Paulo (1987) y doctorado en la Universidad Federal de Bahía (1999)
Institución
Instituto Evandro Chagas
Producción científica
Alrededor de 280 artículos científicos, 62 capítulos de libros y 6 libros publicados. Dirigió 32 tesinas de maestría y 21 tesis doctorales
¿La fiebre amarilla va a volver?
Es probable, principalmente en São Paulo, en Río de Janeiro y en Paraná, a causa de la dispersión del virus en esos estados. Se registraron relatos de muertes de monos por fiebre amarilla incluso durante el invierno en el litoral paulista, y eso es señal de que el virus sigue diseminándose. La vacunación fue inferior a lo esperado en buena parte de esos estados, que antes no eran áreas con registros de fiebre amarilla silvestre. Ahora se está vacunando en todo el país, incluso en el nordeste, donde la vacunación no era obligatoria.
¿Todos los habitantes del país deberían vacunarse?
La vacunación debe hacerse en forma prudente, pero desde mi punto de vista todo el país debería vacunarse. Esto es algo que vengo sosteniendo desde los episodios que se suscitaron en Minas Gerais en la década de 1990. La universalidad de la vacunación estaba programada para alrededor del año 2000. Ese era el deseo del comité técnico asesor del Programa Nacional de Inmunizaciones y del ministro de Salud de aquella época, José Serra, pero ocurrieron los dos primeros casos fatales de enfermedad viscerotrópica aguda asociada a la vacuna, y eso hizo que se frenara la vacunación. Hasta entonces la vacuna contra la fiebre amarilla era impecable, nadie estaba en contra de ella. La enfermedad viscerotrópica es igual a la fiebre amarilla adquirida naturalmente. La diferencia es que en el primer caso observamos una concentración de virus muy alta en la sangre, en los riñones, en el corazón y en el bazo de las personas fallecidas. Se estima que habría un caso de enfermedad viscerotrópica aguda por cada entre 500 mil a 1 millón de personas vacunadas.
¿En qué estado se encuentran sus estudios sobre la fiebre amarilla?
Junto a una alumna de doctorado, Milene Silveira Ferreira, estoy concluyendo un estudio sobre la evolución de la enfermedad entre los monos del género Saimiri (conocidos como monos ardilla), para entender por qué un paciente que está bien de repente empeora y muere. Inducimos una infección intradérmica en los monos, simulando la picadura de un mosquito, y observamos que las células dendríticas acogen al virus y lo conducen hasta el ganglio linfático [son los ganglios que intervienen en la defensa del organismo contra los agentes causantes de enfermedades] más próximo. Una vez allí, el virus se topa con los linfocitos T CD4 y se replica en el interior de ellos, provocando su ruptura y liberándose miles de copias del virus. Esas copias inundan el sistema linfático y el torrente sanguíneo. Se trata de la viremia, que coincide con el período febril y se produce durante los primeros cinco días. Luego de eso, el virus se asienta en los órganos, principalmente en el hígado, pero también son afectados el bazo, el corazón y los riñones. En los riñones se produce una necrosis tubular aguda, que conduce a una disminución o incluso a un cese del proceso urinario. En el corazón, se registra la muerte de células musculares, lo que tal vez sea la causa de las muertes súbitas durante la fase tardía de la enfermedad. En el hígado, se produce la muerte de las células de Kupffer, que protegen contra los microorganismos, y también mueren los hepatocitos, responsables de la mayoría de las funciones del hígado. Entre los monos, esa lesión se asemeja a la de las hepatitis fulminantes y está más diseminada que la lesión que se observa en los casos de fiebre amarilla en los seres humanos.
¿Qué les ocurrió a los monos de su experimento?
Murió tan sólo uno de los 10 infectados. Estamos estudiando 30 marcadores del sistema inmunitario, entre células, citocinas y quimiocinas [moléculas que activan las células de defensa], para identificar algo que marque si el animal evolucionará hacia su muerte o su recuperación. La viremia sigue alta hasta el quinto día y luego cae drásticamente. Para el sexto día, las lesiones hepáticas son muy intensas, cuando paradójicamente disminuye la concentración del virus en sangre y comienzan a hacer su aparición los anticuerpos. El agravamiento de las lesiones probablemente ocurre por acción de las células de defensa y la liberación de citocinas y quimiocinas. Eso también sucede en las personas que desarrollan la forma grave y fallecen entre el séptimo y el décimo día. En estos animales no advertimos lesiones cerebrales, que son relativamente comunes en los seres humanos. Lo que observamos en el análisis de los tejidos se conoce desde fines del siglo XIX, pero hay mucha información nueva sobre el aspecto inmunológico. Por ejemplo, no se conocía el compromiso del endotelio vascular del hígado, que es muy intenso y podría estar vinculado con la activación de citocinas y quimiocinas. Tampoco se conocía la implicación de las células de los ductos biliares, que expresan antígenos virales. Este fenómeno es muy evidente en los casos de dengue y de zika. En dos artículos de publicación reciente, mostramos que en los bebés con microcefalia que murieron, la muerte de las células del sistema nervioso activa citocinas y un conjunto multiproteico denominado inflasoma. Notamos que el inflasoma induce una marcada destrucción en las áreas infectadas del cerebro.
El tránsito intenso de personas por el mundo constituye un mecanismo que facilita la dispersión de los virus
¿Cómo se explica el regreso del sarampión y otras enfermedades que estaban controladas?
La dificultad para controlar las epidemias de enfermedades antiguas, tales como el sarampión o el dengue, o evitar la introducción en el país de virus provenientes de otras latitudes, como es el caso del chikunguña y virus del Zika, tiene varias causas. Una de ellas es el desplazamiento cada vez más intenso y veloz de personas de un lado a otro del planeta. Ese es un mecanismo poderoso para la difusión de enfermedades, que no logra impedirse. En Brasil, donde la estructura de salud y el sistema de vigilancia sanitaria aún son defectuosos y pasivos, eso es casi imposible. Hay un problema adicional, que es el bajo nivel educativo de la población, que propicia la difusión de enfermedades porque la gente evita la atención médica, algo que podría llevar a la detección precoz de los casos. La epidemia de chikunguña fue un buen ejemplo de eso. Todos sabían que iba a llegar y cuando lo hizo, el país no tuvo la eficiencia ni reaccionó rápidamente para controlar los dos brotes, que comenzaron simultáneamente en Bahía y en Amapá.
¿Por qué no hubo una reacción rápida?
Noto una desarticulación entre los poderes públicos federales, estaduales y municipales. El Sistema Único de salud, el SUS, es uno de los mejor organizados del mundo, pero debería ocuparse de esas deficiencias, en la mayoría de los casos crónicas. En São Paulo el sistema de salud está más organizado. En la Amazonia, los estados enfrentan dificultades a causa de las distancias y de la falta de infraestructura. Los estados de Pará y Amazonas son enormes, suman alrededor del 30% del territorio brasileño, con áreas a las cuales solo puede llegarse en helicóptero, avión o barco. Resultan difíciles el monitoreo y la vacunación en esos estados. Además, los equipos de los organismos públicos de salud se han reducido bastante. En el Instituto Evandro Chagas, el último concurso para la contratación de personal se realizó en 2010, cuando estábamos por colapsar por falta de empleados, y ahora muchos ya están en condiciones de jubilarse.
Su grupo fue el primero en aislar el virus del Zika en la epidemia reciente. ¿Cómo lo hicieron?
Efectivamente, fuimos los primeros en aislarlo, pero Gúbio Campos, docente de la Universidad Federal de Bahía, utilizando biología molecular, fue el primero en describirlo, afirmando que el Zika era el responsable de los casos de las afecciones febriles en ese estado. Nosotros estábamos investigando esa posibilidad a raíz de los casos que se habían registrado en Rio Grande do Norte. Al final de febrero de 2015, el profesor Kleber Luz, infectólogo de la Universidad Federal de Rio Grande do Norte se comunicó conmigo y me describió casos extraños que ocurrían allá, que no creían que fuera dengue, y me preguntaron si podían enviarme muestras para que las analizara en Belém. Lo hicieron, y no era dengue. Tampoco era chikunguña, que también estaba circulando. Él sospechaba que pudiera ser zika, pero no teníamos los reactivos para realizar los test. Gúbio había regresado de su doctorado en Argentina y tenía reactivos para un montón de virus. A comienzos de abril, divulgó el resultado. Fueron dos semanas de diferencia. Después que nos llegaron los reactivos, el Ministerio de Salud nos preguntó si estábamos en condiciones de testarlo y les respondí: “Ahora sí”. En dos semanas aislamos el virus de un paciente de Paraíba y lo cedimos a otros grupos. Como somos un laboratorio de referencia a nivel nacional y colaboramos con la Organización Panamericana de la Salud, la Opas, y la Organización Mundial de la Salud, la OMS, le enviamos muestras a la Fiocruz [Fundación Oswaldo Cruz] en Río de Janeiro y en Minas Gerais, a la UFMG [Universidad Federal de Minas Gerais], a la USP [Universidad de São Paulo], a Singapur, Australia, Corea del Sur y Estados Unidos. Los trabajos resultantes fueron increíbles. Luego lo aislamos también de un bebé de Ceará, que nos permitió mostrar por primera vez, la conexión entre la microcefalia y las lesiones cerebrales causadas por el virus, a fines de noviembre de 2015. Con base en ese trabajo, el ministerio divulgó una nota confirmando la asociación entre el zika y la microcefalia. Eso fue antes del estudio que salió publicado en el New England Journal of Medicine, en el cual un equipo de Eslovenia analizó el material proveniente de un bebé, hijo de una mujer que quedó embarazada durante sus vacaciones en Natal, Rio Grande do Norte, y se realizó un aborto quirúrgico en el octavo mes de gestación, que en ese país está permitido para el caso de la microcefalia.

Léo Ramos Chaves
Cola para vacunarse contra la fiebre amarilla en la ciudad de São Paulo, en enero de 2018Léo Ramos Chaves¿Se refutó la conclusión de que el virus del Zika podría causar microcefalia?
Algunos dijeron que la causa de la microcefalia era el uso de una vacuna vencida, insecticidas y otras cosas que no pudieron comprobarse. A finales de octubre de aquel año, el ministerio convocó en un hotel de Brasilia a los actores principales involucrados en esa investigación. Eran clínicos de Pernambuco, Ceará, Rio Grande do Norte, São Paulo, Río de Janeiro y otros estados. Se intentaba arribar a una conclusión para poder actuar en consecuencia. Cada día que pasaba aumentaba el número de casos y no se había llegado a una conclusión al respecto de las causas. Yo dije: “Si me dan material clínico bueno y bien conservado, daré un diagnóstico rápidamente”. Ahí también estaba Fernanda Montenegro de Carvalho Araújo, viróloga del Laboratorio Central de Salud Pública de Ceará, quien me dijo que me enviaría el material. Ella me envió muestras que se habían extraído de aquél bebé el 18 de noviembre. Se había realizado la necropsia y disponíamos de material del cerebro, bazo, riñón, corazón, pulmón y sangre del cordón umbilical. Efectuamos la amplificación del material viral de todos los tejidos, el análisis patológico y cultivamos el virus. La madre de esa criatura había padecido de lo que parecía ser dengue o una reacción alérgica alrededor de la octava semana de embarazo. Ella entró en trabajo de parto y, como el bebé no nacía, se le practicó una cesárea. El bebé tenía una serie de malformaciones y murió poco después de nacer. Realizamos los test y dio positivo para zika. Tenía el virus en todos los órganos. El 28 de noviembre elaboramos un informe, y el Ministerio de Salud y la Opas lo publicaron el 1º de diciembre de 2015.
¿Por qué el virus del Zika afectó principalmente a mujeres pobres del nordeste?
Hay una serie de factores. El nordeste brasileño siempre fue la región con la mayor cantidad de casos notificados de dengue, salvo cuando se producen epidemias en estados más populosos, tales como Minas Gerais, Río de Janeiro o São Paulo. Esto está asociado a una mayor infestación por mosquitos. Si hay más mosquitos hay mayor proliferación. Un virus que ingresa allí se multiplica en forma exponencial, que es lo que puede haber ocurrido con el Zika. El virus está allí donde abundan los mosquitos, que son los suburbios, donde escasea el saneamiento básico. Lo que me sorprende es que tenemos básicamente las mismas condiciones de falta de saneamiento en la periferia de las grandes ciudades en otras regiones donde se detectaron menos casos. Junto al virólogo Maurício Nogueira, de la Famerp [Facultad de Medicina de São José do Rio Preto, en el interior paulista] participé en la evaluación de un estudio de monitoreo de la población en São José do Rio Preto, donde casi no se registró microcefalia. La pediatra Consuelo Oliveira, investigadora del IEC, estudia dos casos de microcefalia en Belém, donde más de 150 mujeres se infectaron con Zika durante el embarazo y sus bebés nacieron sin microcefalia, aunque se están detectando otras deficiencias, tales como problemas de aprendizaje y sordera.
¿La atención de los bebés que nacieron con microcefalia a causa del virus del Zika hoy es un problema?
No hay duda de que el país no brindó toda la ayuda que debería. Hizo mucho al principio, fue importante la decisión de la entonces presidenta, Dilma Rousseff, de liberar dinero para crear un fondo de emergencia para apoyar las investigaciones. Ricardo Barros, que era diputado antes de convertirse en ministro de Salud, aprobó una enmienda parlamentaria de 500 millones de reales para luchar contra el Zika, pero ese dinero se acabó. Esos niños necesitarán ayuda durante toda su vida. Necesitan de fisioterapia, terapia ocupacional, fonoaudiología, asistencia médica en neurología, pediatría y otras especialidades. Vi documentales muy tristes que muestran que aún persiste la desestructuración de esas familias. Muchos varones abandonaron a sus mujeres con los hijos enfermos. Esa gente necesita de ayuda gubernamental, principalmente del gobierno local.
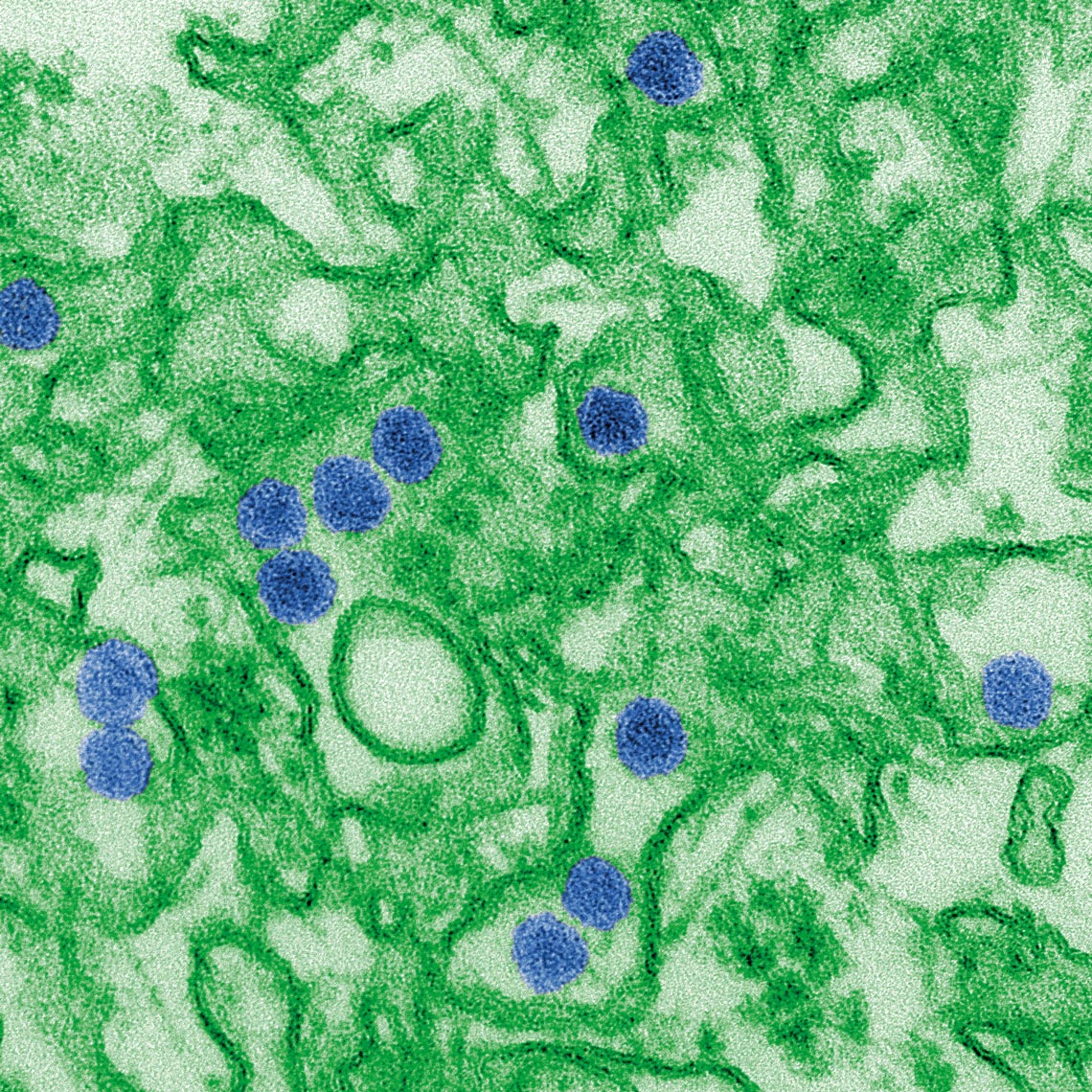
Cynthia Goldsmith/ CDC
Imagen tomada por microscopía electrónica y coloreada artificialmente muestra copias del virus del Zika (en azul)Cynthia Goldsmith/ CDC¿En qué fase se encuentra hoy la vacuna contra el Zika?
Yo me comprometí con quien entonces era el ministro de Salud, Marcelo Castro, a desarrollar la vacuna, pero no a realizar los ensayos clínicos, que no son mi especialidad. En diciembre de 2015, Castro y después José Agenor Álvares Silva, que en ese entonces era el secretario ejecutivo, me preguntaron si en nuestro instituto disponíamos de capacidad para producir una vacuna. “La tenemos”, le respondí. “Entonces, ¿usted podría coordinarlo?”, preguntaron. Dije que sí, siempre y cuando pudiéramos asociarnos con una institución europea o estadounidense, para lograr producirla con celeridad. No había ninguna institución en Brasil que estuviera en condiciones de hacerlo con rapidez. Con la ayuda de una institución estadounidense podríamos lograrlo en un año. En realidad, lo hicimos en menos de un año. En el encuentro en Manaos, en el que participaba cuando el ministerio fue a consultarme, había gente de la UTMB [División Médica de la Universidad de Texas], de los NIH [Institutos Nacionales de Salud] y de los CDCs [Centro de Control y Prevención de Enfermedades]. Conversé con el virólogo Robert Tesh de la UTMB, donde yo había realizado un posdoctorado. En ese entonces él era investigador visitante especial en Brasil, traído por el gobierno federal. Le pregunté si la Universidad de Texas estaría interesada y él me dijo que sí, y que había dos científicos a los que podría interesarles: Scott Weaver, quien estaba presente en el encuentro en Manaos, y Pei-Yong Shi. Scott dijo que tenía muchos compromisos y consideró que Pei-Yong Shi era el más recomendable. Entonces conversé con el investigador chino y planificamos una visita técnica a Texas, que se llevó a cabo en enero de 2016. Junto a Daniele Medeiros y Bruno Tardelli, del IEC, definimos los términos del acuerdo de cooperación con dos empleados del Ministerio de Salud. En febrero, el ministro lo rubricó y luego se hizo la transferencia de recursos, vía Opas, de Brasil para la UTMB. Medeiros y Tardelli estuvieron allá un año y medio para desarrollar una vacuna. Comenzamos los estudios al final del mes de abril y en octubre ya teníamos los resultados iniciales de los virus quiméricos, que serían los candidatos más firmes para la producción de la vacuna. Ese trabajo salió publicado en la revista Nature Medicine, en enero de 2017. Después realizamos otros experimentos, que fueron publicados en las revistas Cell y Nature Communications, mostrando la protección lograda en hembras de ratón preñadas. Por último, este año publicamos en la revista Cell Host & Microbe un cuarto artículo. En el mismo, revelamos que una vacuna alternativa administrada a hembras de ratón preñadas fue capaz de proteger a los fetos de las lesiones causadas por el Zika. Ahí cerramos nuestra participación y le pasamos los prototipos a la Fiocruz. Se firmó un acuerdo entre la Fiocruz, el ministerio y la UTMB para que el traspaso de la tecnología de producción de la vacuna fuera oficializado. Nosotros esperábamos que los experimentos clínicos comenzaran en 2018, pero no fue así. El desarrollo costó lo que en la época correspondía a unos 10 millones de reales. El cálculo de costos de los ensayos clínicos y la producción de los primeros lotes oscila entre 80 y 120 millones de reales.
¿El país dispone de los fondos y la capacidad para fabricar esa vacuna?
El ministerio ha garantizado los recursos. Ya se transfirieron 2 millones de dólares asignados a la primera parte para la contratación de una empresa capaz de seguir el protocolo de buenas prácticas de producción que se exige para los productos de uso humano. Se estaba negociando un desembolso de alrededor de 20 millones de reales para iniciar la producción de los lotes. Hay otros compuestos que podrían transformarse en vacunas que están en desarrollo, como una vacuna de ADN, por ejemplo, pero la respuesta no fue la esperada. La nuestra parece tener una mejor respuesta, si bien presenta un mayor riesgo de generar problemas en las gestantes. Siempre dijimos que la vacuna no es para embarazadas. Es para aplicarla antes de la edad fértil, en niñas menores de 12 años. No tengo dudas de que el Zika volverá a causar una epidemia. Como solo existe un serotipo del virus, se espera que haya otro brote cada cinco a diez años. Ya pasaron dos desde el primero. Por cierto que el impacto no va a ser igual que el anterior, pero podrían suscitarse muchos problemas, principalmente si se produjera una epidemia en áreas menos afectadas del nordeste o en otras regiones. Es cuestión de tiempo.
¿La Amazonia es el mayor reservorio natural de virus de Brasil?
De eso no tengo duda, y poca gente sabe que la Amazonia es el mayor reservorio del mundo de arbovirus, los virus transmitidos por insectos hematófagos [que se alimentan de sangre]. Allí abundan los artrópodos hematófagos, que funcionan como vectores, y los huéspedes intermedios, principalmente mamíferos y aves, que pueden servir como huéspedes primarios para esos virus. En el Evandro Chagas ya hemos aislado y caracterizado 220 arbovirus de la Amazonia. Una de nuestras líneas de investigación es el estudio de la infección con esos virus en forma experimental en roedores para saber cuáles presentan riesgos potenciales de causar enfermedades en humanos. Los virus amazónicos se encuentran en equilibrio con el ambiente y el riesgo de que se diseminen es menor, pero el desmonte y otras actividades humanas sobre el ecosistema podrían facilitar la dispersión de los virus hacia áreas habitadas y su transmisión a las personas. Lo ideal sería no intervenir.
Los virus mayaro y oropouche de la Amazonia son los más riesgosos para los seres humanos
¿Cuáles arbovirus ya han sido reconocidos como potencialmente peligrosos para las personas?
Hay dos virus con un gran potencial para causar enfermedad en humanos que son el mayaro y el oropouche. Cuando ocurren los desmontes y la gente construye asentamientos en la selva, generalmente se producen brotes y epidemias, principalmente de oropouche. Una colega, Raimunda do Socorro Azevedo, está confirmando datos que revelan un brote silencioso en el Área Metropolitana de Belém, oculto por epidemias de dengue, zika y chikunguña. El transmisor del oropouche es el insecto Culicoides paraensis, conocido popularmente en Brasil como maruim, el mosquito del manglar, que también se ha detectado en Bahía y en el sur del país, aunque no infectado. El peligro es que el virus viaje con un paciente en fase virémica hacia una región donde ese insecto abunde, se inicie una transmisión local y entonces explote una epidemia. Experimentalmente, sabemos que el oropouche puede infectar al mosquito Aedes aegypti. Es posible que en el futuro, se produzca la urbanización de ese virus a partir de vectores clásicos, tales como el mencionado A. aegypti y el A. albopictus, y no por Culicoides. Aparte del oropouche, el mayaro, transmitido por el mosquito Haemagogus janthinomys, transmisor de la fiebre amarilla silvestre, ha causado brotes en zonas recientemente taladas. Sin embargo, con excepción de esos dos virus, la dispersión de los virus amazónicos es limitada. Los virus asociados a epidemias generalmente son exóticos, como es el caso del de la fiebre amarilla, que vino de África y, más recientemente, el del dengue, el del chikunguña y el del Zika, también originarios de allá y transportados de un lado a otro por personas infectadas que viajan en avión. Recientemente se produjo la introducción en el país del virus del Nilo Occidental. En 2015, describimos un caso humano de encefalitis causada por ese virus en el estado de Piauí y posteriormente aislamos el virus en equinos con encefalitis en el estado de Espírito Santo. Particularmente, creo que el mayor potencial del virus del Nilo Occidental radica en provocar una epidemia veterinaria. También está el virus de la encefalitis de San Luis, presente en toda América del Norte y del Sur, y que en las décadas de 1920 y 1930 causó muertes por encefalitis durante una epidemia en la ciudad de San Luis, estado de Misuri (EE.UU.). Realizamos los estudios genéticos y comprobamos que su potencial para generar una enfermedad grave es inmenso. En Brasil, no se han registrado casos de encefalitis humana a causa de ese virus, pero el monitoreo es deficiente si se lo compara con el de Estados Unidos o el de Canadá. En la Famerp, Maurício Nogueira describió casos de meningitis causad por el virus de la encefalitis de San Luis durante la epidemia de dengue. Los virus exóticos han generado problemas más graves que los amazónicos, pero no creo que estos sean menos agresivos. La comprensión de cómo actúan y se distribuyen estos virus en el ecosistema amazónico son nuestras prioridades. Solamente el IEC posee muestras de esos virus y las condiciones necesarias para el desarrollo de estudios en ambientes naturales para entender los ciclos de transmisión y para efectuar test con animales en laboratorio que permitan conocer cómo causan las enfermedades.
